Mit dem Begriff Aszites (auch „Bauchwassersucht“ genannt, beschreibt die Medizin eine krankhafte Ansammlung von Flüssigkeit in der freien Bauchhöhle, was viele im allgemeinen als „Wasser im Bauch“ bezeichnen.
Eine Bauchwassersucht deutet generell auf eine sich im Spätstadium befindende Erkrankung des Organismus hin.
Bei gesunden Menschen gibt es ebenfalls Flüssigkeit im Bauchraum, die aber in der Regel die Menge von 50 bis 70 Milliliter nicht übersteigt. Was darüber liegt, stellt den Beginn eines Aszites dar. Leichte Formen des Aszites lassen sich fast nicht feststellen. Nur die schweren Formen fallen durch eine extreme Ausdehnung des Bauchraums auf. Die Patienten mit fortgeschrittenem Aszites klagen häufig über eine zunehmende Schwere im Bauchbereich und über Kurzatmigkeit. Grund hierfür liegt in dem Druck, den die Flüssigkeit im Bauchraum auf das Zwerchfell ausübt und so eine freie Atmung beeinträchtigt.
Der Aszites ist in der Regel schmerz- und symptomlos, ausgenommen der Wölbung der Bauchdecke in seiner fortgeschrittenen Form. Physiologische Symptome bei einer ärztlichen Untersuchung zeigen sich in einer deutlichen Ausweitung der Seitenbereiche des Bauchs, wenn der Patient auf dem Rücken liegt.
Eine Untersuchung per Perkussion (Abklopfen der Bauchoberfläche) zeigt unterschiedliche „Tonarten“, wenn der Patient sich von der Rückenlage in die Seitenlage bewegt und umgekehrt. Grund hierfür ist die Tatsache, dass sich mit der Lageveränderung auch das im Bauchraum befindliche Wasser in seiner Lage verändert.
Das Phänomen der Undulation tritt bei einem massiven Aszites auf. Hier erzeugt ein seitliches Anstoßen des Bauchs eine „Flutwelle“, die auf der gegenüberliegenden Seite ertastet werden kann. Man kann dies mit einem „Tsunami“ vergleichen, der durch den Bauchraum geht.
Der Aszites kann von anderen Symptomen begleitet werden, die die gleiche pathologische Ursache haben wie der Aszites. Zum Beispiel bedingt durch eine portale Hypertonie (Pfortaderhochdruck), die durch eine Fibrose oder Zirrhose der Leber entstanden ist, kommt es auch zu Wassereinlagerungen in den Beinen, Hautblutungen, Gynäkomastie (Vergrößerung der Brustdrüse beim Mann), Hämatemesis (blutiges Erbrechen) oder Enzephalopathien.
Bei einem Aszites aufgrund einer Krebserkrankung im Bauchraum kommt es auch zu Gewichtsverlust und chronischem Fatigue-Syndrom. Bei einem Aszites aufgrund einer Herzerkrankung (speziell Herzinsuffizienz) stehen Kurzatmigkeit und Giemen (Pfeifatmung) sowie Belastungsintoleranz im Vordergrund.
Eine weitere Ursache für einen Aszites ist der Hunger. Damit ist nicht der Hunger gemeint, der beim Fasten in der Anfangsphase auftreten kann. Vielmehr handelt es sich hier um einen fortgeschrittenen Hungerzustand, bei dem die Eiweißreserven des Organismus angegriffen werden. Hier wird vor allem Albumin einbezogen. Durch das verstoffwechselte Albumin wird das Wasser freigesetzt, das durch Albumin gebunden wird, was in einem Aszites mündet. Man spricht hier auch von einem „Hungerödem“. Typisch sind hier die Bilder von Kindern aus Hungergebieten mit ihren „aufgeblähten“ Bäuchen.
In der Schulmedizin, die gerne Erkrankungen klassifiziert, wird auch der Aszites in entsprechender Weise klassifiziert:
Stufe 1: Milde Form, die nur im Ultraschall oder in der Computertomographie zu sehen ist.
Stufe 2: Sichtbar aufgrund des oben beschriebenen Perkussionstests und des Undulationsphänomens (Flutwelle, die sich ab ungefähr 2 Liter Flüssigkeit bemerkbar macht).
Stufe 3: Direkt mit dem bloßen Auge sichtbar und durch die oben beschriebenen Tests bestätigt. Hier sind Flüssigkeitsmengen bis zu 35 Litern möglich.
Die krankhafte Entstehung freier Flüssigkeit im Bauch lässt sich in zwei Formen unterteilen, wobei der Aszites entweder als Transsudat (nicht entzündliche Flüssigkeit, die aus Gefäßen in einen freien Raum austritt) bei intaktem Peritoneum (Bauchfell) oder als Exsudat (entzündliche Flüssigkeit) bei verändertem Peritoneum entsteht.
Übrigens: Wenn Sie solche Informationen interessieren, dann fordern Sie unbedingt meinen Praxis-Newsletter mit den „5 Wundermitteln“ an:
Kleine Anmerkung: Die Sache mit den „5 Wundermitteln“ ist mit Abstand der beliebteste Newsletter, den meine Patienten gerne lesen…
Verschiedene Ursachen für eine Bauchwassersucht
Die Bildung kann unterschiedliche Ursachen haben.
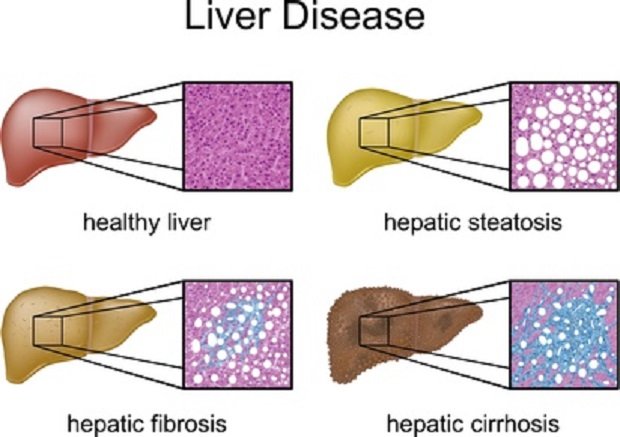
Mit über 80 Prozent ist die dekompensierte Leberzirrhose (Untergang von Leberzellen mit Vernarbung und Schrumpfung des Organs) dabei am häufigsten. Deshalb habe ich die Bauchwassersucht auch unter dem Punkt Lebererkrankungen mit aufgenommen.
Differentialdiagnostisch besonders erwähnenswert sind auch:
- maligne Entartungen der Leber (Leberkrebs) mit ca. 10 %,
- Herzleiden (v.a. Rechtsherzinsuffizienz und Perikarditis = Herzbeutelentzündung),
- nephrotisches Syndrom (Sammelbegriff für verschiedene Erkrankungen der Nierenkörperchen) und
- Entzündungen von Bauchspeicheldrüse (Pankreatitis) und
- Bauchfellentzündungen (Peritonitis);
Die pathologische Flüssigkeitsansammlung kann auch als Folge einer Mangelernährung (besonders durch Eiweißmangel), bei Infektionen (z.B. Tuberkulose), schweren gynäkologischen Erkrankungen mit starkem Blutverlust, Stoffwechselerkrankungen, Verletzungen des Bauchraums oder gestörtem Lymphabfluss entstehen.
Als Symptome zeigen sich eine deutliche Zunahme des Bauchumfangs, einhergehend mit einer Gewichtszunahme.
Dabei wirkt der gesamte Bauch gespannt, verhärtet (sog. „Trommelbauch“).
Als typisches Zeichen gilt das Undulations-Phänomen. Bei seitlichem Anstoßen des gespannten Bauches lässt sich auf der anderen Seite eine wellenförmige Bewegung ertasten.
Durch den vorgewölbten Bauch treten Gefäße und Strukturen an der Hautoberfläche sichtbar hervor (siehe auch sichtbare Leberzeichen).
Zusätzlich kommt es zu einer Gasansammlung (Meteorismus peritonealis), die u.U. auch Darm und Magen betreffen kann, dabei aber selten zu einem Abgang (Flatulenz) führt.
Der Aszites (eigenständig betrachtet) verursacht kaum Beschwerden, in Kombination mit der vorliegenden Grunderkrankung zeigen sich Symptome wie z.B. Völlegefühl, Magenschmerzen, Übelkeit, Erbrechen, Juckreiz sowie körperliche Beeinträchtigungen (u.a. Leistungsschwäche, Schlafstörungen).
Ausgeprägte Aszites-Formen behindern durch ein Hochdrücken des Zwerchfells die Atmung und können bei Vorliegen einer Bindegewebsschwäche auch Hernien (Bruch der Bauchwand) verursachen.
Der nicht-entzündliche Aszites (Transsudat) findet sich vornehmlich bei ausgeprägten Lebererkrankungen (v.a. Leberzirrhose = gelbgefärbter Aszites) sowie einer Pfortaderthrombose.
Der entzündliche Aszites entsteht durch eine gesteigerte Lymphproduktion sowie eine erhöhte Permeabilität (Durchlässigkeit) der Kapillaren (feinste Gefäße).
Zusätzlich kann auch eine Verlegung der Lymphwege (= chylöser Aszites), z.B. durch Tumor, Infektion oder Trauma, zur Ansammlung führen. Die Flüssigkeit ist dabei milchig-trüb gefärbt.
Durch Verletzungen des Bauchraums, z.B. bei einem Unfall, kann durch gerissene Gefäße Blut in die freie Bauchhöhle eintreten, hier spricht man von hämorrhagischem (blutiger) Aszites, welcher eine Indikation zur sofortigen Operation darstellt.
Zur Diagnostik dienen in der Schulmedizin besonders die Sonographie (Ultraschall), bei der schon geringe Flüssigkeitsmengen nachgewiesen werden können, sowie die Punktion von Flüssigkeit. Das Punktat wird auf seine Zusammensetzung (v.a. Nachweis von Eiweißen / Albumin = Entzündungszeichen, Bakterien, Zellen) sowie Farbe (z.B. Rotfärbung bei Verletzung von Gefäßen, gelblich bei Leberzirrhose) und Geruch hin untersucht.
Die Therapie richtet sich nach vorliegendem Befund bzw. nach der Grunderkrankung.
Bedingt durch den nicht selten tödlichen Ausgang bei Vorliegen einer Leberzirrhose, dient die schulmedizinische Behandlung hier in erster Linie der Linderung der Symptome (v.a. durch regelmäßige Entlastungspunktionen, bei denen die gesamte Flüssigkeit über einen Katheter abgelassen wird).
Obwohl nach schulmedizinischer Lehrmeinung eine Leberzirrhose nicht als reversibel gilt, ist dies grundsätzlich jedoch möglich – jedenfalls ist es nach meiner Erfahrung nicht unmöglich. Hierzu sind aber für die Patienten nach meiner Erfahrung starke Veränderungen der Ernährungs- und Lebensgewohnheiten unabdingbar.
Hinzu kommt eine biologische Therapie die „mit dem vollem Programm“ gefahren werden sollte. Wie so ein „Programm“ aussehen kann, beschreibe ich in meinem Buch „Die biologische Lebertherapie„.
Wenn Sie dazu mehr erfahren möchten, klicken Sie einfach HIER.
Übrigens: Wenn Sie solche Informationen interessieren, dann fordern Sie unbedingt meinen Praxis-Newsletter mit den „5 Wundermitteln“ an:
Kleine Anmerkung: Die Sache mit den „5 Wundermitteln“ ist mit Abstand der beliebteste Newsletter, den meine Patienten gerne lesen…
Beitragsbild: Fotolia.com – C. Henry Schmitt